Ο ιός HPV (Human Papilloma Virus) ή αλλιώς ο ιός των ανθρωπίνων θηλωμάτων (εικόνα 1) είναι ένας μικρο-οργανισμός που αναπτύσσεται μέσα στα κύτταρα μας, όπως άλλωστε συμβαίνει με όλους τους ιούς. Ο ιός χρησιμοποιεί την ενέργεια, τα διάφορα οργανίδια, καθώς επίσης και το DNA του ανθρώπινου κυττάρου για την αναπαραγωγή του.
Η λοίμωξη με HPV είναι πολύ συχνή τόσο στους άνδρες όσο και στις γυναίκες. Μεταδίδεται κυρίως με την σεξουαλική επαφή και έχει διαπιστωθεί ότι γυναίκες που είναι σεξουαλικά ενεργείς έχουν μολυνθεί τουλάχιστον από έναν τύπο του ιού κατά την διάρκεια της ζωής τους σε ποσοστό περισσότερο από το 80%, είτε το γνωρίζουν είτε όχι. Αυτό συμβαίνει διότι δεν υπάρχουν κλινικά συμπτώματα της λοίμωξης. Έτσι, λοιπόν, το ανοσοποιητικό τους σύστημα εξουδετερώνει τον ιό με αποτέλεσμα να μη μάθουν ποτέ ότι κάποια στιγμή είχαν μολυνθεί από τον ιό. Υπάρχουν περισσότεροι από 100 ορότυποι του ιού (από εδώ και στο εξής θα τους ονομάζουμε τύπους του ιού).
Κάποιοι τύποι του ιού HPV είναι υπεύθυνοι για την εμφάνιση των κονδυλωμάτων και άλλοι τύποι είναι υπεύθυνοι για τον καρκίνο του τραχήλου της μήτρας, αλλά και για άλλους καρκίνους, όπως του πέους (1) στον άνδρα, καθώς επίσης του στόματος, του φάρυγγα (2) και του πρωκτού και στα δύο φύλα. Πρόκειται λοιπόν για έναν ιό που μας αφορά όλους.
Έχουν δημιουργηθεί δύο εμβόλια που προστατεύουν από τους δύο πιο μολυσματικούς και ογκογόνους τύπους του ιού, τον τύπο 16 και τον τύπο 18. Το ένα εμβόλιο από αυτά προστατεύει επίσης και από τα κονδυλώματα.
Επιδημιολογία
Η μετάδοση του ιού γίνεται συνήθως με σεξουαλική επαφή (κολπική, πρωκτική, στοματική), ή διαμέσου του δέρματος. Τα ποσοστά λοίμωξης με ογκογόνους τύπους του ιού HPV αυξάνονται κατακόρυφα μέχρι την ηλικία των 25 ετών.
Στην χώρα μας, περίπου τρεις Ελληνίδες στις τέσσερεις βρίσκονται θετικές στην λοίμωξη από τον ιό HPV στην εξέταση κατά Παπανικολάου, η οποία αφορά όλους τους τύπους του ιού. Επιπλέον, 600 με 700 γυναίκες διαγιγνώσκονται με καρκίνο του τραχήλου της μήτρας κάθε χρόνο, ενώ αποβιώνει ένα ποσοστό 30% αυτών των ασθενών, δηλαδή περίπου 200 με 250 ασθενείς.
Τέλος, πολύ σημαντική είναι η αύξηση των κρουσμάτων του καρκίνου του στοματοφάρυγγα, δεδομένου ότι ο τύπος του ιού 16 είναι υπεύθυνος για το 40% περίπου των περιπτώσεων καρκίνου του στόματος. Εδώ αναφερόμαστε σε καρκίνους των χειλέων, της γλώσσας, των αμυγδαλών, του φάρυγγος κλπ., που προέρχονται μόνο από την λοίμωξη με τον ιό και όχι από άλλους παράγοντες υπεύθυνους για την εμφάνιση αυτών των καρκίνων, όπως είναι η κατανάλωση αλκοόλ, η χρήση καπνού κ.α.
Τύποι του ιού – κονδυλώματα, δυσπλασίες, και καρκίνος
Είναι σημαντικό να τονιστεί ότι τον κύριο ρόλο για τον τύπο της βλάβης και το εάν θα εξελιχθεί σε καρκίνο ή όχι, παίζει ο τύπος του ιού HPV. Υπάρχουν περισσότεροι από 100 διαφορετικοί τύποι του ιού, στους οποίους δίνουμε αριθμητικά ονόματα από το 1 μέχρι το 100. Ανάλογα με την βλάβη που προκαλούν, μπορούμε (για διδακτικούς λόγους) να τους κατατάξουμε σε τρεις κατηγορίες:
Α΄ κατηγορία
Οι περισσότεροι από αυτούς τους τύπους είναι χαμηλού κινδύνου και δεν προκαλούν καρκίνο του τραχήλου της μήτρας ή άλλων οργάνων.
Β΄ κατηγορία
Στην κατηγορία αυτή ανήκουν δύο μόνο τύποι HPV, ο τύπος 6 και ο τύπος 11, οι οποίοι είναι υπεύθυνοι για την ανάπτυξη των οξυτενών κονδυλωμάτων. Θα πρέπει να διευκρινισθεί ότι τα κονδυλώματα δεν αποτελούν μορφή καρκίνου. Αυτά μπορούν να αναπτυχθούν στον τράχηλο της μήτρας, στον κόλπο, στο αιδοίο ή στον πρωκτό στις γυναίκες, στο πέος και στον πρωκτό στους άνδρες, καθώς επίσης και στο στοματοφάρυγγα και στα δύο φύλα.
Στα εξωτερικά κονδυλώματα η θεραπεία μπορεί να γίνει είτε χειρουργικά είτε φαρμακευτικά, ενώ στα εσωτερικά κονδυλώματα η θεραπεία είναι η χειρουργική. Τα κονδυλώματα μπορεί επίσης να εντοπισθούν στον λάρυγγα νεογνών (3), τα οποία μολύνθηκαν από την μητέρα τους κατά την διάρκεια του τοκετού. Το αποτέλεσμα από την παραπάνω εντόπιση είναι να δημιουργηθούν ασφυκτικά φαινόμενα στο νεογνό λόγω της απόφραξης των αεροφόρων οδών. Η θεραπεία σε αυτή την περίπτωση επιτυγχάνεται με την χειρουργική εξαίρεση του κονδυλώματος. Η χειρουργική αυτή επέμβαση είναι τεχνικά εξαιρετικά δύσκολη, επειδή αν μείνει έστω και ελάχιστη ποσότητα κυττάρων μολυσμένων με τον ιό, το κονδύλωμα μπορεί να εμφανιστεί ξανά, με αποτέλεσμα να χρειαστεί νέο χειρουργείο.
Ο συγγραφέας αυτού του άρθρου, κατά την δεκαετή παραμονή του στην Μ. Βρετανία, αντιμετώπισε ιατρικά πάρα πολλές νέες γυναίκες, οι οποίες είχαν χειρουργηθεί για αυτόν το λόγο περισσότερο από 5 φορές. Χαρακτηριστικά, μία από τις ασθενείς είχε τραχειοτομία λόγω του ότι παρόλο που υπεβλήθη σε περισσότερες από 20 χειρουργικές επεμβάσεις, τα κονδυλώματα εμφανίζονταν ξανά. Για αυτό λοιπόν σήμερα, επιλέγουμε την καισαρική τομή σε μητέρες που έχουν ενεργά κονδυλώματα στα γεννητικά τους όργανα.
Γ΄ κατηγορία
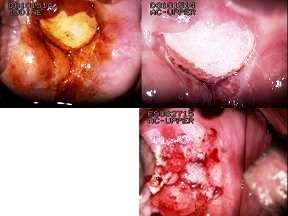
Οι τύποι του ιού HPV, οι οποίοι ονομάζονται υψηλού κινδύνου και είναι υπεύθυνοι για την ανάπτυξη των προ-καρκινικών αλλοιώσεων ή δυσπλασιών των κυττάρων είναι περισσότεροι από 15. Ενδεικτικά αναφέρω τους τύπους HPV 16, 18, 31, 33, 35, 45, 52 και 58, από τους οποίους οι τύποι 16 και 18 είναι και οι πιο επιθετικοί. Ανάλογα με την περιοχή στην οποία παρατηρείται η δυσπλασία, χαρακτηρίζεται ως τραχηλική ενδοεπιθηλιακή νεοπλασία ή δυσπλασία (CIN), ενδοεπιθηλιακή νεοπλασία ή δυσπλασία πρωκτού (AIN) ή δυσπλασία του πέους (PIN).Όλες οι δυσπλασίες διαβαθμίζονται σε ήπιες, μέτριες και σοβαρές και τις βαθμολογούμε με μια κλίμακα από το Ι αν είναι ήπια, ΙΙ αν είναι μέτρια και ΙΙΙ αν είναι σοβαρή. Από εδώ και στο εξής θα αναφερόμαστε στις δυσπλασίες του τραχήλου της μήτρας γιατί είναι οι πιο συχνές, οι πιο καλά μελετημένες και ανήκουν στον τομέα έρευνας αλλά και της ειδικότητας του συγγραφέως αυτού του άρθρου (εικόνα 2 και 3).
Εικόνα 2

Εικόνα 3
Τράχηλος μήτρας στην κολποσκόπηση με βλάβη CIN III
Αν λοιπόν με την σεξουαλική επαφή εισέλθει ένας από τους υψηλού κινδύνου ιός HPV στα κύτταρα του τραχήλου της μήτρας, θα δημιουργήσει αλλαγές στο κύτταρο. Αυτές μπορούμε να τις προσδιορίσουμε με διάφορες εξετάσεις, όπως είναι το test PΑΡ, οι βιοψίες και το HPV DNA test. Επιπλέον, το κύτταρο, πέραν των αλλαγών που υφίσταται, αρχίζει να πολλαπλασιάζεται με μη φυσιολογικό τρόπο. Έτσι λοιπόν μπορεί να δημιουργηθεί η ήπια δυσπλασία (CIN I), η οποία συνήθως υποχωρεί από μόνη της (4) δεδομένου ότι η βλάβη αντιμετωπίζεται από το ανοσοποιητικό σύστημα της γυναίκας. Επιμένουμε ότι σε τέτοιες βλάβες συνήθως δεν χρειάζεται να γίνει καμιά θεραπεία. Το μόνο που χρειάζεται είναι η σωστή παρακολούθηση της ασθενούς ανά εξάμηνο από ιατρό που να έχει μεγάλη εμπειρία.
Αν το ανοσοποιητικό σύστημα της γυναίκας δεν μπορεί να αντιμετωπίσει τον υψηλού κινδύνου τύπο ιό HPV, τότε η δυσπλασία γίνεται μετρίου (CIN ΙΙ) ή σοβαρού βαθμού (CIN ΙΙΙ). Αυτές οι δυσπλασίες ουσιαστικά αποτελούν προκαρκινικές αλλοιώσεις (εικόνα 6 και 7). Ο λόγος είναι γιατί ότι οι αλλοιώσεις αυτές μπορούν να δημιουργήσουν καρκίνο του τραχήλου της μήτρας αν παραμείνουν για μεγάλο χρονικό διάστημα (συνήθως 7 με 10 έτη) χωρίς θεραπεία. Αυτές οι βλάβες θα πρέπει να εξαιρούνται κάτω από κολποσκοπικό έλεγχο (4). Παράγοντες που επηρεάζουν την άμυνα της γυναίκας με τέτοια βλάβη είναι το κάπνισμα και η ηλικία της. Είναι σημαντικό να τονίσουμε τον αρνητικό ρόλο που παίζει το κάπνισμα στην ικανότητα του οργανισμού να εξουδετερώσει τον ιό, ενώ αντιθέτως οι νέες γυναίκες μπορούν να εξουδετερώσουν τον ιό ευκολότερα.
Όλα αυτά που αναφέρουμε παραπάνω αποτελούν τον κανόνα, ο οποίος όμως έχει και εξαιρέσεις. Ο συγγραφέας του άρθρου, έχει στείλει για δημοσίευση στο εξωτερικό ένα περιστατικό του, που ανήκει στις εξαιρέσεις του παραπάνω κανόνα. Πρόκειται για μια νέα κοπέλα 19 ετών με σοβαρού βαθμού δυσπλασία (CIN ΙΙΙ), η οποία είχε έρθει σε σεξουαλική επαφή μόνο δύο φορές στη μέχρι τότε ζωή της στην ηλικία των 18 χρόνων. Κατά τα άλλα ήταν υγιέστατη και δεν έπαιρνε κανένα φάρμακο. Εντύπωση μας είχε κάνει το γεγονός, ότι κατά την κολποσκόπηση η βλάβη είχε απλωθεί αισθητά στον τράχηλο μέσα σε διάστημα δύο εβδομάδων. Είναι πολύ πιθανό, ότι αν δεν βάζαμε την διάγνωση και δεν την θεραπεύαμε την ασθενή τόσο γρήγορα, η σοβαρού βαθμού δυσπλασία που είχε (CIN ΙΙΙ) να εξελισσόταν σε καρκίνο του τραχήλου της μήτρας πολύ γρηγορότερα από τα 7 με 10 έτη που χρειάζεται συνήθως.
Επειδή τέτοια λίγα σε αριθμό περιστατικά είδαμε και στο εξωτερικό, για να μην διαφύγουν της προσοχής μας, πράγμα το οποίο θα είχε ιδιαίτερα δυσμενή πρόγνωση για την ασθενή, δημιουργήσαμε ένα πρωτόκολλο όπου κάνουμε το test PΑΡ σε όλες τις γυναίκες που έχουν σεξουαλικές επαφές και ταυτόχρονα προσφέρουμε και κολποσκόπηση (δωρεάν) για να επιβεβαιώσουμε τα αποτελέσματα του test. Έτσι ελαχιστοποιείται η πιθανότητα λάθους του test PΑΡ και η διαφυγή σοβαρών περιπτώσεων.
Διάγνωση
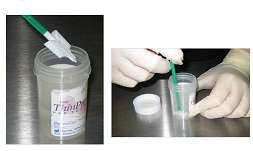
Αναφέραμε παραπάνω ότι ανάλογα με τον τύπο του ιού, δημιουργούνται συγκεκριμένες αλλοιώσεις στα κύτταρα που προσβάλλονται. Αυτές μπορούμε να τις εντοπίσουμε με το Test Pap ή τεστ Παπανικολάου, το οποίο ακόμη και σήμερα θεωρείται αναντικατάστατο. Σε αυτό το τεστ, πρώτος ο αείμνηστος Παπανικολάου περιέγραψε μια τεχνική κατά την οποία παίρνουμε κύτταρα από τον τράχηλο της μήτρας με ειδική σπάτουλα, τα τοποθετούμε σε ειδικά πλακάκια από γυαλί, και αφού τα χρωματίσουμε με ειδικό τρόπο, τα εξετάζουμε με τη χρήση μικροσκοπίου. Με αυτό τον τρόπο φαίνεται αν τα κύτταρα έχουν μολυνθεί και πόσο σοβαρή είναι η λοίμωξη. Παρόλο που το τεστ Παπανικολάου χρησιμοποιείται ευρέως, δεν οδηγεί στη διάγνωση της νόσου στο 100% των περιπτώσεων. Για αυτό στις ημέρες μας χρησιμοποιείται ένα καινούριο τεστ που ονομάζεται Thin prep ή υγρής φάσης (εικόνες 5 και 6). Χρησιμοποιούμε ειδική βούρτσα για την λήψη των κυττάρων από τον τράχηλο της μήτρας και μετά τα τοποθετούμε σε μπουκάλι, το οποίο έχει ειδικό υγρό συντήρησης.
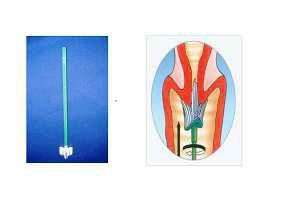
Εικόνα 5
Εικόνα 6
Το υγρό με τα κύτταρα περνάει από ειδική συσκευή, συλλέγονται μόνο τα κύτταρα του τραχήλου και ελέγχονται όλα ένα προς ένα. Το τεστ αυτό είναι ιδιαίτερα αποτελεσματικό στις περιπτώσεις που υπάρχει αιμορραγία και είναι δύσκολο να τεθεί η διάγνωση με τη χρήση μόνο του απλού τεστ Παπανικολάου. Πέραν των δύο παραπάνω τεστ, σήμερα έχουμε και to HPV DNA TEST (5, 6) με το οποίο μπορούμε να βρούμε από ποιον ακριβώς τύπο του ιού νοσεί ο ασθενής, γεγονός σημαντικό σε περιπτώσεις που πιθανολογείται κάποιος ογκογόνος τύπο του ιού.
Στην συνέχεια θα αναφέρουμε την κολποσκόπηση, η οποία είναι μια εξέταση κατά την οποία χρησιμοποιούμε το κολποσκόπιο (εικόνα 11) προκειμένου να εντοπίσουμε βλάβες στον τράχηλο της μήτρας αλλά και αλλού όπως στο αιδοίο, εξωτερικά στον πρωκτό κλπ. Με το κολποσκόπιο μεγεθύνουμε τον τράχηλο της μήτρας ή την περιοχή που μελετούμε, έτσι ώστε να μπορούμε να διακρίνουμε και μικρές ακόμα βλάβες.

Εικόνα 7
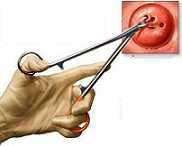
Εικόνα 8
Για να γίνει η κολποσκόπηση πρέπει να τοποθετήσουμε στον τράχηλο της μήτρας οξικό οξύ και στην συνέχεια ένα ιωδιούχο διάλυμα, τα οποία ανάλογα με την απορρόφηση τους από τα κύτταρα του τραχήλου δίνουν την δυνατότητα στον κολποσκόπο να δει αν υπάρχει πρόβλημα και πόσο σοβαρό είναι. Στην συνέχεια, και αφού χαρτογραφήσει τις προβληματικές περιοχές, ο κολποσκόπος παίρνει με ειδική λαβίδα βιοψίες (εικόνα 8) για να γίνει έτσι και η επιβεβαίωση των δικών του ευρημάτων.
Πρόληψη
Είναι πολύ σημαντικό να τονίσουμε ότι η πρόληψη είναι πολύ καλύτερη από την θεραπεία. Γενικά, όσο μειώνεται ο αριθμός των σεξουαλικών συντρόφων τόσο μειώνεται αριθμητικά και η πιθανότητα λοίμωξης από τον ιό. Η χρήση προφυλακτικού μειώνει επίσης τον κίνδυνο μόλυνσης με τον ιό αλλά δεν τον εξαλείφει διότι ο ιός μπορεί να μεταδοθεί από την επαφή με την μολυσμένη περιοχή του δέρματος που δεν καλύπτεται από το προφυλακτικό.
Η πρωτογενής πρόληψη αναφέρεται στην πρόληψη πριν ξεκινήσουν τα συμπτώματα και ξεκίνησε από το 2006 με την εισαγωγή των εμβολίων έναντι του HPV. Πιο συγκεκριμένα, τα εμβόλια αυτά προφυλάσσουν από τον καρκίνο του τραχήλου της μήτρας για τους τύπους 16 και 18 (7), ενώ το ένα από αυτά προφυλάσσει ταυτοχρόνως και από τα κονδυλώματα από τους τύπους 6 και 11 (8) (Εικόνες 9 και 10).
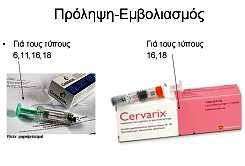
Εικόνα 9
Εικόνα 10
Τα εμβόλια γίνονται σε κορίτσια από το 12ο μέχρι το 26ο έτος της ηλικίας τους και χορηγούνται δωρεάν από τα ταμεία στην Ελλάδα αλλά και σε άλλες χώρες. Τώρα γίνεται προσπάθεια από την Διεθνή Ιατρική Κοινότητα να γίνει δεκτός ο εμβολιασμός και σε αγόρια των ίδιων ηλικιών, με αποτέλεσμα σε μερικές χώρες αυτό το πρόγραμμα εμβολιασμού να έχει ήδη αρχίσει. Και τα δύο εμβόλια γίνονται σε τρεις δόσεις σε διάστημα έξι μηνών. Εδώ είναι καλό να αναφέρουμε ότι στην αρχή αυτών των εμβολιασμών υπήρξε δυσπιστία όσον αφορά στην ασφάλεια του εμβολίου. Σήμερα ο φόβος αυτός, μετά από τουλάχιστον 80.000.000 εμβολιασμούς παγκοσμίως, έχει ξεπεραστεί σε μεγάλο βαθμό από τον πολύ κόσμο, αφού αποδείχθηκε ότι οι παρενέργειες είναι μηδαμινές. Τέλος αξίζει να σημειωθεί ότι γίνονται προσπάθειες να παρασκευαστεί εμβόλιο που να προφυλάσσει από 7 τουλάχιστον ογκογόνους τύπους του ιού (9, 10).
Η δευτερογενής πρόληψη έχει να κάνει με τον έλεγχο του τραχήλου με την χρήση του test PΑΡ, του thin prep, το HPV DNA test. Αυτός ο έλεγχος δεν πρέπει να σταματήσει διότι τα εμβόλια δεν μας προφυλάσσουν από όλους τους ογκογόνους τύπους του ιού. Θεωρείται ότι ο συνδυασμός τους δίνει καλύτερα αποτελέσματα.
Θεραπεία
Σε περιπτώσεις λοίμωξης από τύπους του ιού HPV που ανήκουν στην Α΄ Κατηγορία, όπως αναφέραμε ήδη, δεν χρειάζεται καμιά θεραπεία.
Σε περιπτώσεις λοίμωξης από τύπους του ιού HPV που ανήκουν στην Β΄ Κατηγορία, η οποία αφορά στα οξυτενή κονδυλώματα, υπάρχει φαρμακευτική θεραπεία, αρκεί αυτά να βρίσκονται στο δέρμα και όχι σε βλεννογόνους, όπως είναι του στόματος ή του κόλπου. Επίσης, ανεξάρτητα από την εντόπιση, τα κονδυλώματα μπορούν να αντιμετωπισθούν με χειρουργική εξαίρεση ή με την χρήση διαθερμίας, laser ή κρυοθεραπείας.
Όσο αφορά στην Γ΄ Κατηγορία έχουμε δύο υποκατηγορίες:
Στην πρώτη ανήκουν οι γυναίκες με CIN I, όπου χρειάζεται μόνο να παρακολουθούνται από εξειδικευμένο γυναικολόγο μέχρι η βλάβη να αντιμετωπιστεί από το ανοσοποιητικό σύστημα της γυναίκας. Σε σπάνιες περιπτώσεις θα χρειασθεί χειρουργική θεραπεία.
Στην δεύτερη υποκατηγορία ανήκουν γυναίκες με βλάβη CIN II ή CIN III. Προς το παρόν, δεν υπάρχει φαρμακευτική θεραπεία για να αντιμετωπιστούν οι βλάβες αυτές. Στις περιπτώσεις λοιπόν που υπάρχει μετρίου ή σοβαρού βαθμού δυσπλασία πρέπει να γίνεται χειρουργική αφαίρεση όλου του τμήματος που έχει προσβληθεί από τον ογκογόνο ιό από εξειδικευμένο γυναικολόγο και κάτω από κολποσκοπικό έλεγχο (Εικόνες 11 και 12).
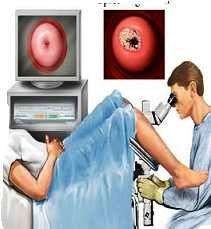
Εικόνα 11
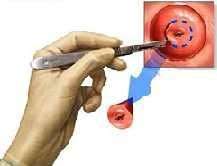
Εικόνα 12
Στην συνέχεια επιβάλλεται η παρακολούθηση της ασθενούς που θα περιλαμβάνει τουλάχιστον το τεστ Παπανικολάου και κολποσκόπηση ανά εξάμηνο και στην συνέχεια ανά έτος.
Στις περιπτώσεις που υπάρχει καρκίνος, η θεραπεία είναι συνήθως χειρουργική και στην συνέχεια γίνεται χρήση ακτινοβολίας, αν και αυτό εξαρτάται από πολλούς άλλους παράγοντες που ξεφεύγουν του άρθρου αυτού. Το ίδιο συμβαίνει και με τους καρκίνους που εντοπίζονται σε άλλα όργανα, όπως είναι ο πρωκτός ή το στόμα.
Τελειώνοντας και ανακεφαλαιώνοντας, είναι σημαντικό να θυμόμαστε ότι σε αντίθεση με το τι πιστεύαμε στο πρόσφατο παρελθόν, η λοίμωξη από τον ιό HPV δεν αφορά μόνο τις γυναίκες αλλά και τους άνδρες. Στις γυναίκες είναι γνωστή εδώ και χρόνια η άμεση συσχέτιση του ιού με τον καρκίνο του τραχήλου της μήτρας. Στις ημέρες μας ο ιός συσχετίσθηκε με τον καρκίνο του πρωκτού, του πέους και του στοματοφάρυγγα σε τέτοιο βαθμό ώστε κάθε προσπάθεια να τον αγνοήσουμε μοιάζει με αργή αυτοκτονία. Πριν φθάσουμε να ζητήσουμε την θεραπεία καλύτερο είναι να δουλέψουμε με τον εαυτό μας στην πρόληψη. Εάν πρόκειται για νέες γυναίκες, το πρώτο που πρέπει να κάνουν είναι το εμβόλιο, αν και πιστεύω ότι αυτό θα μπορούσε να γίνει από όλους τους ενήλικες που έχουν σεξουαλικές σχέσεις. Γυναίκες και άνδρες θα πρέπει να συμβουλεύονται τους ειδικούς εμπρόθεσμα για όλα αυτά τα θέματα.
Τίποτα όμως δεν είναι αρκετό αν δεν αλλάξουμε εμείς συμπεριφορά και δεν είμαστε προσεκτικοί στις επιλογές μας. Καλό θα είναι, δηλαδή, να γνωρίζουμε για τους μελλοντικούς συντρόφους μας όσο το δυνατόν περισσότερα για τον χαρακτήρα τους, την σεξουαλική τους συμπεριφορά, τις αδυναμίες τους ή ιδιαιτερότητες τους, ενώ ταυτόχρονα και εμείς θα πρέπει να είμαστε ειλικρινείς μαζί τους. Άρα λοιπόν η απάντηση στην λοίμωξη από τον ιό HPV και ότι συνεπάγεται αυτό είναι η ενημέρωση και η πρόληψη.
Σε αυτό το άρθρο έγινε προσπάθεια να δοθούν πολλές έννοιες απλουστευμένες και κατανοητές στον μη επαγγελματία υγείας αναγνώστη. Αν αυτό έγινε εφικτό, τότε το άρθρο αυτό επιτέλεσε το σκοπό του, που είναι η σωστή ενημέρωση του αναγνώστη, έτσι ώστε να προβληματίσει και τελικά να βοηθήσει στην πρόληψη της νόσου.
ΒΙΒΛΙΟΓΡΑΦΙΑ
- Chaux A, Cubilla AL. The role of human papillomavirus infection in the pathogenesis of penile squamous cell carcinomas. Semin Diagn Pathol. 2012; 29(2): 67-71.
- Miller DL, Puricelli MD, Stack MS. Virology and molecular pathogenesis of HPV (human papillomavirus)-associated oropharyngeal squamous cell carcinoma. Biochem J. 2012; 443(2): 339-53.
- Tai CF, Tsou TP, Hsieh WS, Chen CY, Chou HC, Tsao PN, Hsu CH, Liau YJ, Lu CY, Shao PL, Chang LY, Huang LM. Molecular detection and incidence of human papillomavirus in neonates: methodology and a pilot study in a medical center. J Microbiol Immunol Infect. 2012; 45(3):185-92.
- Wright TC Jr, Massad LS, Dunton CJ, Spitzer M, Wilkinson EJ, Solomon D. 2006 consensus guidelines for the management of women with abnormal cervical cancer screening tests. Am J Obstet Gynecol. 2007; 197(4): 346-55.
- Agnantis NJ, Sotiriadis A, Paraskevaidis E. The current status of HPV DNA testing. Eur J Gynaecol Oncol. 2003; 24(5): 351-6.
- Qureshi MN, Rudelli RD, Tubbs RR, Biscotti CV, Layfield LJ. Role of HPV DNA testing in predicting cervical intraepithelial lesions: comparison of HC HPV and ISH HPV. Diagn Cytopathol. 2003; 29(3): 149-55.
- Szarewski A, Poppe WA, Skinner SR, Wheeler CM, Paavonen J, Naud P, Salmeron J, Chow SN, Apter D, Kitchener H, Castellsagué X, Teixeira JC, Hedrick J, Jaisamrarn U, Limson G, Garland S, Romanowski B, Aoki FY, Schwarz TF, Bosch FX, Harper DM, Hardt K, Zahaf T, Descamps D, Struyf F, Lehtinen M, Dubin G. HPV PATRICIA Study Group. Efficacy of the human papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine in women aged 15-25 years with and without serological evidence of previous exposure to HPV-16/18. Int J Cancer. 2012; 131(1): 106-16.
- Haupt RM, Sings HL. The efficacy and safety of the quadrivalent human papillomavirus 6/11/16/18 vaccine gardasil. J Adolesc Health. 2011; 49(5): 467-75.
- Kiatpongsan S, Campos NG, Kim JJ. Potential benefits of second-generation human papillomavirus vaccines. PLoS One. 2012; 7(11): e48426.
- Darus CJ, Mueller JJ. Development and Impact of Human Papillomavirus Vaccines. Clin Obstet Gynecol. 2013 Jan 9. [Epub ahead of print].



























