Πως μπορούμε να περιορίσουμε τον κίνδυνο εμφάνισης;
Είναι ο συχνότερος σπλαγχνικός καρκίνος και η τρίτη συχνότερη μορφή νεοπλασίας παγκοσμίως. Εμφανίζεται κυρίως στις αναπτυγμένες χώρες.
Η επίπτωση της νόσου ανέρχεται σε 35 περιπτώσεις στις ΗΠΑ, 40 περιπτώσεις στην Δυτική Ευρώπη, 15 περιπτώσεις στην Ν. Αμερική, 15 περιπτώσεις στην Ασία και 2 περιπτώσεις στην Αφρική ανά 100.000 κατοίκους. Η μέση ηλικία εμφάνισης είναι τα 65 έτη. Προσβάλλει εξίσου τα δύο φύλα, με ελαφρά υπεροχή των ανδρών για τα καρκινώματα του ορθού και των γυναικών για τους κεντρικότερους όγκους (τυφλό). Ο κίνδυνος εμφάνισης ορθοκολικού καρκίνου αυξάνεται μετά την ηλικία των 40 ετών – ιδιαίτερα μεταξύ των ηλικιών 50 – 55 ετών – και διπλασιάζεται ανά δεκαετία (εκθετική αύξηση).
Υπάρχουν παράγοντες κινδύνου ανάπτυξης της νόσου;
Σύμφωνα με επιδημιολογικές και εργαστηριακές μελέτες, η εμφάνιση του ορθοκολικού καρκίνου αποτελεί συνέπεια της αλληλεπίδρασης κληρονομικών και περιβαλλοντικών παραγόντων.
Περιβαλλοντικοί Παράγοντες: η υψηλότερη συχνότητα εμφάνισης του καρκίνου του παχέος εντέρου παρατηρείται σε άτομα ηλικίας 60 – 70 ετών. Η πλειοψηφία των περιπτώσεων αυτών φαίνεται να συσχετίζεται με περιβαλλοντικούς παράγοντες. Διάφορες απόψεις συνηγορούν στο ότι διατροφικοί παράγοντες είναι υπεύθυνοι για την εμφάνιση σημαντικού αριθμού περιπτώσεων της νόσου, χωρίς – όμως – να είναι δυνατό ο αριθμός αυτός να υπολογιστεί με ακρίβεια.
Ιδιαίτερης προσοχής έχουν τύχει οι εξής διατροφικοί παράγοντες:
1. Η δίαιτα με χαμηλή περιεκτικότητα σε μη απορροφήσιμες φυτικές ίνες (ελαττωμένη πρόσληψη πράσινων λαχανικών, φρούτων και γενικά ινών)
2. Η δίαιτα με υψηλή περιεκτικότητα σε επεξεργασμένους υδατάνθρακες ή και λίπος (αυξημένη χρήση τηγανιτών, κόκκινου κρέατος, έτοιμου φαγητου)
3. Η ελαττωμένη πρόσληψη προστατευτικών θρεπτικών ουσιών, όπως είναι οι βιταμίνες Α, C και Ε. Σημειώνεται ότι οι βιταμίνες αυτές ασκούν προστατευτική δράση, δεσμεύοντας τις ελεύθερες ρίζες οξυγόνου.
4. Η εμφάνιση της νόσου έχει συσχετιστεί – ακόμα – με το κάπνισμα, την παχυσαρκία, την μεγάλη κατανάλωση οινοπνευματωδών ποτών και τον καθιστικό τρόπο ζωής (έλλειψη φυσικής άσκησης).
Κληρονομικοί Παράγοντες:
Λιγότερο του 20% των περιπτώσεων αφορά ασθενείς κάτω των 50 ετών. Η διάγνωση της νόσου σε ένα νεαρό άτομο θέτει την υποψία προϋπάρχουσας ελκώδους κολίτιδας ή συνδρόμου πολυποδίασης (μεγάλος αριθμός πολυπόδων στο παχύ έντερο).
• Η αυξημένη ηλικία,
• το οικογενειακό ιστορικό καρκίνου του παχέος εντέρου/ορθού ή/και πολυπόδων,
• το ατομικό ιστορικό φλεγμονώδους νόσου του εντέρου,
• οι κληρονομικές γενετικές μεταλλάξεις (εκ γενετής δηλαδή γονιδιακή προδιάθεση)
είναι επιπρόσθετοι προδιαθεσικοί παράγοντες για την ανάπτυξη της νόσου.
Συνοπτικά, η κατάταξη του πληθυσμού σε ομάδες κινδύνου, για την ανάπτυξη καρκίνου του παχέος εντέρου, είναι η εξής:
‐ Ομάδα μικρού κινδύνου: άτομα ηλικίας μικρότερης των 50 ετών
‐ Ομάδα χαμηλού κινδύνου: άτομα ηλικίας 50 – 60 ετών (απουσία συμπτωμάτων από το γαστρεντερικό σύστημα)
‐ Ομάδα μέσου κινδύνου: ατομικό ιστορικό πολυπόδων ή καρκίνου, οικογενειακό ιστορικό, νόσος Crohn
‐ Ομάδα υψηλού κινδύνου: σύνδρομο οικογενούς πολυποδίασης, κληρονομικά – μη πολυποειδή καρκινικά σύνδρομα, ελκώδης κολίτις, συγκεκριμένοι γενετικοί υποδοχείς.
Ποιες μέθοδοι-συστάσεις υπάρχουν για την πρόληψη της νόσου;
• Σε ασυμπτωματικά άτομα, χωρίς ενδείξεις αυξημένου κινδύνου και ηλικία μεγαλύτερη των 40 ετών, συνιστάται ανά διετία δακτυλική εξέταση του ορθού ή/και εξέταση κοπράνων για μικροσκοπική αιμορραγία.
• Μετά την ηλικία των 50 ετών συνιστάται εξέταση κοπράνων για μικροσκοπική αιμορραγία ετησίως και ορθοσιγμοειδοσκόπηση με ενδοσκόπιο ανά τριετία ή πενταετία
• Όταν υπάρχει συμπτωματολογία ή θετική εξέταση κοπράνων συνιστάται κολονοσκόπηση ή σιγμοειδοσκόπηση σε συνδυασμό με βαριούχο υποκλυσμό.
Συνοψίζοντας:
Καρκίνος Παχέος Εντέρου:
δακτυλική εξέταση – μικροσκοπική εξέταση κοπράνων για αίμα – κολονοσκόπηση
O κίνδυνος εμφάνισης του Κ.Π.Ε. αυξάνεται σημαντικά μετά την ηλικία των 50 ετών. Το μεγαλύτερο ποσοστό όλων των περιπτώσεων του Κ.Π.Ε. εμφανίζεται σε άτομα ηλικίας άνω των 50 ετών.
Ποια μέτρα μπορούμε να πάρουμε μόνοι μας για να περιορίσουμε τον κίνδυνο εμφάνισης της νόσου;
Οι συστάσεις που δίδονται από την Παγκόσμια Οργάνωση Υγείας σε συνεργασία με έγκυρα διεθνή αντικαρκινικά κέντρα όσον αφορά την δίαιτα και τον τρόπο ζωής στην πρόληψη του Κ.Π.Ε. είναι:
• Μειωμένη κατανάλωση ζωικού λίπους (λιγότερο από το 20% του συνόλου των λαμβανομένων θερμίδων).
• Η καθημερινή διατροφή να περιλαμβάνει ικανή ποσότητα φρέσκων λαχανικών και φρούτων, ψωμιού ολικής αλέσεως, δημητριακών, οσπρίων και ελαιολάδου, προκειμένου να εξασφαλισθεί η λήψη σημαντικής ποσότητας φυτικών ινών, βιταμινών, ιχνοστοιχείων και άλλων συστατικών που έχουν αντικαρκινική δράση.
• Υπάρχουν ενδείξεις ότι το ασβέστιο των γαλακτοκομικών προϊόντων ασκεί προφυλακτική δράση. Το παραπάνω διαιτολόγιο αντιπροσωπεύεται στη λεγόμενη «Μεσογειακή Δίαιτα».
• Το παραπάνω προτεινόμενο διαιτολόγιο και ο δραστικός περιορισμός του Δυτικού τρόπου διατροφής με τροφές του τύπου «Fast Fοοd», που είναι πολύ υψηλής περιεκτικότητας σε λίπος, είναι πιθανώς ευεργετικό, όταν εφαρμόζεται από την παιδική και νεαρή ηλικία.
Να αποφεύγονται:
η υπερβολική λήψη θερμίδων και η παχυσαρκία, το κάπνισμα και η κατάχρηση οινοπνευματωδών. Η σωματική άσκηση πρέπει να είναι καθημερινή πρακτική.
Συμπερασματικά: Είναι χρήσιμη η διατροφή που είναι φτωχή σε ζωικό λίπος και πλούσια σε συστατικά φυτικής προέλευσης, αλλά μέχρι να διευκρινισθούν με ακρίβεια οι ιδιότητες των διαφόρων συστατικών της τροφής, πρέπει να αποφεύγονται οι διαιτητικές υπερβολές.
Συνήθως με ποια συμπτώματα εκδηλώνεται η νόσος;
Oι όγκοι του παχέος εντέρου εκδηλώνονται ως μη επείγουσες καταστάσεις (75.2%), επείγουσες καταστάσεις με οξεία εντερική απόφραξη (18%), ή επείγουσες καταστάσεις με εικόνα εντερικής απόφραξης και περιτονίτιδος (6.8%).
Σε ασθενείς με μη επείγουσες καταστάσεις, η συμπτωματολογία είναι ήπια και αφορά – κυρίως – στη λειτουργικότητα του εντέρου ή τη γενική τους κατάσταση. Γενικά, η κλινική εικόνα εξαρτάται από την ανατομική εντόπιση του όγκου στο παχύ έντερο, την έκταση της νόσου, τη μορφή του όγκου και τις ενδεχόμενες επιπλοκές (απόφραξη, διάτρηση, αιμορραγία). Το 50% των νεοπλασιών του παχέος εντέρου εντοπίζεται στο ορθό και το σιγμοειδές κόλον.
Το άλγος είναι κύριο χαρακτηριστικό των νεοπλασιών, που εντοπίζονται προς τα δεξιά του παχέος εντέρου, ενώ η μεταβολή των συνηθειών του εντέρου (δυσκοιλιότητα, διάρροια) είναι χαρακτηριστικό των νεοπλασιών, που εντοπίζονται προς τα αριστερά. Επίσης, στη μορφή που λαμβάνει η κλινική εικόνα, παίζει ρόλο και η χρονική απόσταση μεταξύ της έναρξης των συμπτωμάτων και της οριστικής διάγνωσης. Κατά μέσο όρο, το χρονικό διάστημα μεταξύ της έναρξης των συμπτωμάτων και της εφαρμογής οριστικής θεραπείας είναι 7 ‐ 9 μήνες.
Έτσι λοιπόν, ανάλογα με τα χαρακτηριστικά του όγκου μπορεί να παρουσιαστούν:
• Απουσία εντερικών ενοχλημάτων ή μόνο ήπια διάρροια (30%). Τα δυσπεπτικά ενοχλήματα, η ναυτία, ο έμετος (32%), ο πυρετός αγνώστου αιτιολογίας, η απώλεια σωματικού βάρους (48.6%), η εύκολη κόπωση και η σοβαρή αναιμία αποτελούν ομάδα μη ειδικών εκδηλώσεων, που μπορεί να συνοδεύει ένα νεόπλασμα του δεξιού τμήματος του παχέος εντέρου.
• Αιμορραγία από το ορθό, η οποία μπορεί να είναι μεγάλη (αιματοχεσία) ή ασήμαντη και να συνοδεύει την κένωση. Οι διαταραχές των κενώσεων είναι του τύπου της επιδεινούμενης δυσκοιλιότητας ή ‐ συνηθέστερα ‐ της πρωινής ψευδοδιάρροιας, η οποία ξεκινά τις πρωινές ώρες και αποτελείται από βλέννα, αίμα ή/και πύον. Αυτή είναι η πιο συνήθης συμπτωματολογία από το αριστερό τμήμα του παχέος εντέρου.
Προσοχή: η παρουσία αίματος στα κόπρανα αποτελεί τη συχνότερη κλινική ένδειξη της νόσου. Είναι μεγάλο λάθος να αποδίδεται σε καλοήθεις παθήσεις (π.χ. αιμορροΐδες) προτού αποκλεισθεί το ενδεχόμενο νεοπλασίας.
Χειρουργική αντιμετώπιση Καρκίνου παχέως εντέρου – Κολεκτομή
Από τη στιγμή που θα γίνει η διάγνωση της νόσου, η μοναδική θεραπεία είναι η χειρουργική εξαίρεση της νόσου.
Τι είναι η κολεκτομή;
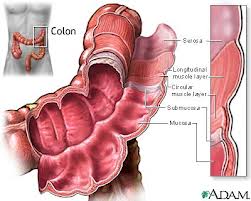
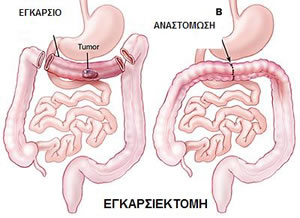
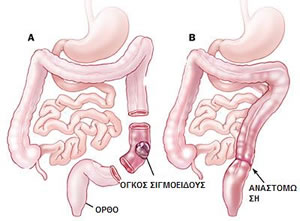
Είναι η εκτομή, δηλαδή η αφαίρεση με χειρουργική μέθοδο, τμήματος ή και όλου του κόλου. Το κόλον είναι το παχύ έντερο, που αποτελεί και το κατώτερο τμήμα του πεπτικού σωλήνα. Το κόλον καταλήγει στο ορθό, όπου αποθηκεύονται παροδικά τα κόπρανα, πριν την αποβολή τους από το σώμα μέσω του πρωκτού. Μετά την εκτομή και αφαίρεση του πάσχοντος τμήματος, γίνεται επανένωση των δύο «κομμένων» τμημάτων του εντέρου (αναστόμωση)
Με ποιους τρόπους μπορεί να γίνει μια κολεκτομή για καρκίνο;
Μπορεί να γίνει με την «κλασική» χειρουργική, ανοικτά αλλά και λαπαροσκοπικά. Τα τελευταία 2 χρόνια η ρομποτική χειρουργική έχει βοηθήσει σημαντικά στην εκτέλεση των κολεκτομών, ιδίως σε καρκίνο του ορθού.
Είναι πολύ σημαντικό να τονιστεί ότι οι επιλογή εξαρτάται καταρχήν από τις γνώσεις και την εξειδίκευση του χειρουργού. Οι περισσότεροι χειρουργοί γνωρίζουν την ανοικτή κολεκτομή, ελάχιστοι όμως έχουν εξειδικευτεί στην λαπαροσκοπική κολεκτομή. Ακόμη πιο λίγοι είναι οι χειρουργοί που έχουν πιστοποιηθεί και ως χειρουργοί κονσόλας, για να εκτελούν ρομποτικές επεμβάσεις.
Επιπρόσθετα, η γενική κατάσταση του ασθενούς, τα πιθανά συνοδά προβλήματα υγείας, η ύπαρξη χειρουργικών τομών (από παλαιότερες εγχειρήσεις), και το στάδιο στο οποίο βρίσκεται η νόσος τη στιγμή της διάγνωσης, καθορίζουν απόλυτα τη μέθοδο χειρουργικής εκτομής που θα επιλέξει ο χειρουργός για τον ασθενή του.
Διαφέρει η λαπαροσκοπική κολεκτομή;
Στις λαπαροσκοπικές κολεκτομές, ο χειρουργός κάνει 4 ή 5 μικρές τομές, μισό εκατοστό η καθεμιά, και όλη η επέμβαση γίνεται μέσω εξειδικευμένων λαπαροσκοπικών χειρουργικών εργαλείων. Το λαπαροσκόπιο, που είναι ένα μικροσκοπικό τηλεσκόπιο συνδεδεμένο με μια βιντεοκάμερα, επιτρέπει στο χειρουργό να παρακολουθεί μια μεγεθυμένη εικόνα των εσωτερικών οργάνων του ασθενούς στην οθόνη μιας τηλεόρασης. Μία από τις μικρές τομές μεγαλώνει 2-3 εκατοστά στο τέλος της επέμβασης προκειμένου να αφαιρεθεί το τμήμα του κόλου που έχει εκταμεί και να ολοκληρωθεί, έτσι, η επέμβαση.
Στη κλινική μας, γίνονται πολλές λαπαροσκοπικές επεμβάσεις κάθε μήνα, μεταξύ των οποίων και λαπαροσκοπικές κολεκτομές, με εντυπωσιακά αποτελέσματα.
Ποια είναι τα πλεονεκτήματα της λαπαροσκοπικής κολεκτομής;
Ο μικρότερος μετεγχειρητικός πόνος, ο λιγότερος χρόνος παραμονής στο νοσοκομείο, η ταχύτερη επιστροφή σε μια δίαιτα στερεής τροφής, η γρηγορότερη λειτουργία του εντέρου, η σύντομη επιστροφή στις συνηθισμένες δραστηριότητες, τα καλύτερα αισθητικά αποτελέσματα και το μικρότερο χειρουργικό τραύμα με τη διατήρηση της καλής ανοσολογικής κατάστασης του ογκολογικού ασθενούς.
Τι προετοιμασία απαιτείται για τη λαπαροσκοπική κολεκτομή;
Η διάγνωση των περισσότερων ασθενειών του κόλου γίνεται με την κολονοσκόπιση. Με αυτήν εκτιμάται το εσωτερικό του παχέος εντέρου. Η αξονική τομογραφία κοιλίας αποδεικνύεται συχνά μια πολύ χρήσιμη μέθοδος. Το πιο σύγχρονο τεχνολογικό επίτευγμα των απεικονιστικών μεθόδων του παχέος εντέρου είναι αναμφισβήτητα η αξονική κολονογραφία (Virtual Colonoscopy), με την οποία μπορεί να ελεγχθεί το εσωτερικού του οργάνου, χωρίς ο ασθενής να υποβληθεί στην όχι πάντα άνετη και ευχάριστη εξέταση της κολονοσκόπησης, και γίνεται μόνο όταν υπάρχει αντένδειξη διενέργειας κολονοσκόπησης.
Όπως και πριν από κάθε χειρουργική επέμβαση, οι κατάλληλες αιματολογικές εξετάσεις, το ηλεκτροκαρδιογράφημα και η ακτινογραφία θώρακος είναι απαραίτητες. Σε κάθε μεγάλη επέμβαση του παχέος εντέρου, το κόλον και το ορθό πρέπει να είναι τελείως άδειο πριν από την επέμβαση. Οι ασθενείς πρέπει να πιούν μια ποσότητα καθαρτικού υγρού την προηγούμενη της επέμβασης. Αυτός ο μηχανικός καθαρισμός του εντέρου μπορεί, σήμερα να γίνει στο σπίτι και ο ασθενής να εισαχθεί στο νοσοκομείο, έτοιμος, το πρωί πριν από το χειρουργείο.
Υπάρχουν περιπτώσεις που μια κολεκτομή δεν μπορεί να γίνει λαπαροσκοπικά;
Ασθενείς με πολύ βαριά ανεπάρκεια του καρδιαναπνευστικού τους συστήματος μπορεί να μην είναι υποψήφιοι για τη διενέργεια μιας μεγάλης λαπαροσκοπικής επέμβασης. Σε ένα μικρό αριθμό ασθενών η λαπαροσκοπική μέθοδος μπορεί να μην είναι δυνατόν να ολοκληρωθεί και να χρειαστεί η μετατροπή της σε ανοικτή. Παράγοντες που μπορεί να αυξήσουν τις πιθανότητες για κάτι τέτοιο είναι η παχυσαρκία, το ιστορικό προηγούμενης επέμβασης στην κοιλιά, που έχει δημιουργήσει πολλές συμφύσεις, η αδυναμία ύπαρξης καθαρής εικόνας των οργάνων και αιμορραγικά προβλήματα κατά τη διάρκεια της επέμβασης.
Τί συμβαίνει μετά την επέμβαση;
Ο ασθενής σηκώνεται και περπατά την επόμενη κιόλας ημέρα. Αυτό μειώνει τους μυϊκούς πόνους και βοηθά σημαντικά την αναπνευστική λειτουργία. Την τρίτη μετεγχειρητική ημέρα σιτίζεται με μαλακή τροφή και εξέρχεται από το νοσοκομείο. Είναι έτοιμος να επιστρέψει στις καθημερινές του δραστηριότητες (μπάνιο, οδήγηση, εργασία, σεξουαλικές δραστηριότητες) σε δέκα περίπου ημέρες.
Για περισσότερες πληροφορίες σχετικά με τη νόσο και τη θεραπευτική αντιμετώπισή της πρέπει να απευθύνεστε στον χειρουργό σας καθώς κάθε ασθενής είναι μία ξεχωριστή περίπτωση και η θεραπευτική αντιμετώπιση που θα ακολουθηθεί εξαρτάται από πολλούς παράγοντες, που μόνον ο θεράπων χειρουργός είναι σε θέση να γνωρίζει και να αξιολογεί.